- 2025年12月
- 2025年11月
- 2025年6月
- 2025年5月
- 2025年4月
- 2025年2月
- 2024年6月
- 2024年4月
- 2024年3月
- 2024年2月
- 2024年1月
- 2023年12月
- 2023年7月
- 2023年6月
佐倉市王子台にある石本接骨院です。
現代日本は世界的にも最も睡眠時間が短い国の一つですが、それは大人社会に限ったことではありません。
日本の子どもは韓国とともに世界一夜更かしだそうです。
今回はその“睡眠”についてお話していきたいと思います。

1、そもそも『眠る』とはどういうこと?
人の睡眠はレム睡眠とノンレム睡眠という質の異なる2つの眠りで構成されています。
一般的に、脳の疲労は主にノンレム睡眠の時に回復し、身体の疲労は両方の睡眠で回復しますが、特にレム睡眠の時に回復すると言われています。
夜中に途中で目覚めるということは、それだけで脳や身体の疲労を十分に取ることが出来ない、質の良くない睡眠になっていることになります。
質の良い睡眠を取れているかチェック!
*規則正しい睡眠、昼夜のメリハリがはっきりと取れている
*日中に眠気をもよおすことがなく、良好な心身の状態で過ごせる
*途中で覚醒することなく、安定した睡眠が得られる
*朝は気持ち良くスッキリと目覚める
*布団に入ってから適度に時間をかけすぎずに入眠できる
*睡眠で熟睡感を得られる
*日中過度な疲労感がなく、睡眠に対して満足度が得られる
当てはまる項目はあったでしょうか?
多い人ほど、質の良い睡眠が取れていて良いですね!
反対に少ない人ほど、良質な睡眠が取れていないということになります。
2、眠ることは脳にどのような効果があるの?
①脳の疲労を「回復」
日中たくさんの刺激を受け、働いた脳は疲労しています。
脳が疲労するということは、脳に炎症が出来ているような状態で活性酸素を蓄積させてしまう状態です。
活性酸素が溜まると、自律神経にも悪影響があり、正常な機能を果たせなくなります。
睡眠は身体を休めることだけではなく、脳の疲労回復もしているのです。
②脳内に溜まった老廃物を「洗浄」
脳は寝ている時、脳脊髄液(脳と脊髄、そしてこれらを包んでいる膜の間に存在する無色透明な液体)は脳内に滲み出て、有害な老廃物を押し流してくれています。
脳脊髄液に浸すことによって、脳はイキイキと冴えた状態を保つことが出来ます。
③様々な機能を「修復」
眠っている間に、脳や内臓、ホルモン系や自律神経系、免疫系など体内の様々な不具合を修復します。
寝始めの時に多く分泌されるのが“成長ホルモン”で、骨や筋肉の成長に大きく影響します。
④記憶を定着させるための「整理」
寝ている間に、閉じた瞼の下で眼球が動いている時があります。
これは、レム睡眠(夢を見る睡眠)と呼ばれていて、日中に学習した記憶や感情を整理しています。必要な情報は定着させるとともに、不要と判断したものは、削除していく働きをしています。
3、良質な睡眠を取るために大事なことは?
⭐︎寝具
身体の負担が少ない寝姿勢を保つことが出来て、保湿性、吸湿性、放湿性の良いものを意識して選びましょう。
⭐︎温度、湿度
室温は、冬季は20度前後、夏季は26度前後、湿度は40〜70度に保つのが良いと言われています。
⭐︎就寝前の照明
夜の明るすぎる光は体内時計を乱す原因になります。
オレンジ系で温かみのある電球色のような柔らかい光を放つ照明が良いとされています。
4、子どもと大人の睡眠の質の違い
子どもと大人では睡眠の構造や時間が違うことがわかっています。
大人にとって「眠り」は頭と身体を休めるために行うものですが、子どもの「眠り」は未熟な頭と身体を発達させるために必要なものなのです。
よく“寝る子は育つ”と言いますが、子どもの脳では、寝ている間に記憶された情報の整理をするだけでなく、身体を育てる“成長ホルモン”が分泌されます。
しっかり眠ることはしっかりとした心身を作ります。
また“成長ホルモン”は肌を回復する役割もあるので、肌を若く保つためにも睡眠は大きな役割を果たしています。
5、どれくらい眠ったら良いの?
*生後すぐ~3ヶ月の睡眠時間
→ 14~17時間
赤ちゃんは1日の大半眠っていると言いますが、授乳のタイミングなどで、昼夜の区別なく、3時間おきぐらいに目覚めたり、眠ったりを繰り返しています。
*4~11ヶ月の睡眠時間
→ 12~15時間
この時期になると、睡眠時間が少し減ってきます。
*1~2歳の睡眠時間
→ 11~14時間
外遊びや外出の機会が増え、日中起きている時間が長くなります。
まだまだお昼寝は必要ですが、生活リズムが整い、夜になったら寝るという習慣が付き始めます。
*3~5歳の睡眠時間
→ 11~13時間
多くの子どもが幼稚園や保育園に通うようになり、日中の活動がメインになります。
保育園ではお昼寝の時間もありますが、年長になるとお昼寝をしない子も出てきます。
*6~12歳の睡眠時間
→ 9~13時間
小学校に入ると、習い事や塾などで帰宅が遅くなる子も増えますが、健やかな成長のためには睡眠時間を確保したいものです。
*中学生・高校生の睡眠時間
→ 8~10時間
まだまだ成長の段階です。
*大人の睡眠時間
→ 6~8時間
適切な睡眠時間は人によって異なりますが、自分に合った睡眠時間を知っておくことが大切です。
6、子どもは寝相が悪い?
脳は身体からいろいろな指令を出していて、睡眠中も調整しています。
子どもは、ノンレム睡眠で脳が休んでいる時は、コントロール出来ないため、身体が勝手に動いてしまいます。
動き回っても問題はありませんが、見た目としては寝相が悪く見えるということです。
しかし、子どもの寝相は、脳と睡眠の質だけが原因ではなく、体温も関係しています。
大人の感覚で「寒いだろう」と暖かい格好をさせすぎると、子どもにとっては暑くて仕方がないということになってしまうことも…
様子を見て寝る時の格好やかけ布団の調整をしていきましょう。
7、睡眠不足が招く様々な症状
①情緒が不安定になる
イライラしてしまったり、不安や抑うつなど気分障害を発症するリスクが高まります。
②食欲増進ホルモンが増す
睡眠不足は、食欲を刺激するホルモンの分泌を促進させ、反対に食欲を抑えるホルモンの分泌が減少します。
そのため、いくら食べても満足感を得にくく、体重増加につながるのです。
③思考力の低下
人間の脳は、神経を活発に動かす過程で、起きている時のみ有害な代謝物を発生させます。
きちんと睡眠が取れていれば問題はありませんが、しっかり眠る時間がなければ有害な代謝物を排除出来ません。
そのため、集中力の低下や頭がぼーっとしたりしてしまうこともあります。
④睡眠不足による吐き気
自立神経が乱れて胃腸の働きが低下すると、食べ物をしっかり消化出来ません。
その結果、胸やけ、吐き気、便秘、下痢などを引き起こします。
8、睡眠不足の解消

・朝日をしっかり浴びる
・規則正しい生活をする
・適度に運動する
・入浴時間をコントロールする
・覚醒作用のある飲食物を避ける
体内時計をしっかり整えることが大切です。
朝日をしっかり浴びたり規則正しい生活をしたりすることで、体内時計が整い、快眠を得られるでしょう。
さらに運動や入浴で体温を上げることでも睡眠の質が高まります。
また、コーヒーやチョコレートなどのカフェインを含む飲食物の覚醒作用があるため、寝る前の摂取は控えましょう。
今回は“睡眠”についてご紹介しましたがいかがだったでしょうか?
日々の生活を見直して、睡眠の質を向上し、今日も元気に過ごしていきましょう!
身体の痛みや不調などがあれば、石本接骨院までお気軽にご連絡下さいね!
佐倉市王子台にある石本接骨院です。

真冬の寒い時期は暖かい家でぬくぬくしながらみかんを食べるのが良いですよね(^^)
そのみかんには身体に良い栄養素がたくさん含まれているのを知っていますか?
その中で特に多く含まれているのがビタミンCです!
ビタミンCは、サプリメントや栄養ドリンクに配合されていることがあるため、一度は目にしたことがある栄養素かもしれません。
ビタミンCを取ると身体にどのような影響をもたらすのか…
詳しく見ていきましょう。
1、ビタミンCってよく聞くけど、どのような役割があるの?
ビタミンCは、健康を保つために欠かせない栄養素であり、食べ物などから摂取しないと不足してしまいます。
一度に余分に摂っても身体に蓄えられないため、食事からこまめに摂取することが望ましい栄養素です。
身体の調子を整える働きや皮膚や粘膜の健康維持を助けると共に、抗酸化作用(体内に取り込まれた酸素のうち、物質を酸化させる力が活性化された酵素)を持っています。
性質としては、水、光、空気の影響を受けやすく、調理による加熱に弱い特徴があります。
身体の免疫を高める働きがあり、風邪やインフルエンザの予防にうってつけです。
2、ビタミンCが免疫力upに効果的な理由
①白血球の能力を高めて病原体を死滅させやすくする
ビタミンCは、抗酸化作用と酵素を助ける作用を持つ栄養素です。
血液中の白血球の働きも助けます。
白血球には、体内に侵入した細菌やウイルスなどの病原体を死滅させる働きがあり、ビタミンCが豊富だと白血球は能力が高くなると考えられています。
その反対に、ビタミンCが不足していると免疫が低下し、風邪をひきやすくなります。
実際に風邪をひいている時は、白血球のビタミンCが減少すると言われています。
ビタミンCには、白血球の一種であるリンパ球を元気にし、リンパ球がインターフェロンと呼ばれるタンパク質を作るのに、促進する効果があります。
インターフェロモンにはウイルスを排除したりウイルスの増殖を抑える働きがあるため、病気に感染しにくくなる効果が期待できます。
②コラーゲンは丈夫な皮膚や粘膜を作り、病原体の侵入を防ぐ
ビタミンCはコラーゲンを作るために欠かせない栄養素です。
コラーゲンは、皮膚や粘膜を構成する重要なタンパク質であり、ビタミンCを十分に摂取することで、丈夫な皮膚や粘液が作られるようになることが期待できます。
丈夫な皮膚や粘液は病原体が体内に侵入しないようガードする能力も高く、免疫力upにつながります。
3、免疫力up以外にも嬉しい効果!
①抗酸化作用
ビタミンCには、体内で作られ細胞や組織を傷つける活性化酸素を除去する効果があります。
体内の細胞や組織が活性酸素によって傷つけられると、その働きが鈍くなり、老化や疲労蓄積につながると考えられています。
ビタミンCによって活性酸素を除去することで、疲労回復やアンチエイジング効果(加齢による身体の変化をケアする)が期待できます。
②ストレスに効果的!
ストレスの多い人ほど、ビタミンCをきちんと摂る必要があります。
寒さ、暑さ、疲労、苦痛、心痛、睡眠不足、働き過ぎなどの精神的・物理的ストレスなどです。
4、ビタミンCの多い食べ物は?
ビタミンCを継続的に無理なく摂取する場合、身近な野菜「野菜」や「果物」のうち、特に含有量が多い食材を選ぶことが大切です。
*ビタミンCの多い野菜は?
ビタミンCを効率的に摂取するのであれば、基本的に“生”で食べることをおすすめします。
ビタミンCは水溶性のため、水でさらしたり、茹でたりすると溶け出してしまうためです。
そのため、生以外の調理法としては、水を使わない「蒸し料理」や「炒め料理」がおすすめで、溶けだしたビタミンCを摂取しやすいスープなども検討してみましょう。
・トマト
・ブロッコリー
・ジャガイモ
・ピーマン
・キャベツ
など

*ビタミンCが多いフルーツは?
ビタミンCを効率的に取り入れたいのであれば、野菜よりもビタミンCを多く含んでいる傾向がある「果物」がおすすめです。
果物は“生”で食べやすいうえ、ドライフルーツなどでも摂取することが出来ます。
・オレンジ
・グレープフルーツ
・イチゴ
・メロン
・キウイフルーツ
・アセロラ
など
*ビタミンCの摂取量の目安
厚生労働省では、一般的な成人(15歳以上)の場合は、ビタミンCを1日に100mg摂取することが推奨されています。
健康な人であれば、たくさん摂ってしまっても多い分は、尿として体外に排出されるため、ほとんど心配はいりません。
一般的な食事からの過剰摂取は心配ありませんが、サプリメントや補助食品による摂取量には注意が必要です。
一度に多くの量を摂取すると、一過性の嘔吐、下痢、頻尿、食欲不振を始めとする症状が現れる場合があります。
サプリメントなどからビタミンCを摂取する場合は、既定の摂取目安以上を服用しないように注意しましょう。
今回はビタミンCについてご紹介しました。
健康な身体を保つために必要な栄養素の1つです。
免疫力をupさせてインフルエンザや風邪にかからないように気をつけて過ごしていきましょう。
また、身体の痛みや不調などがあれば、お気軽に石本接骨院までご連絡下さいね!
佐倉市王子台にある石本接骨院です。
寒くなってきて朝、布団から出るのが辛くなってきますね…
ふとした時にこむら返りすることはないですか?
その症状はなぜ起こってしまうのか、対策はあるのか…
これから見ていきましょう。
1、こむら返りとは?

“足がつる”と表現される『こむら返り』は、主にふくらはぎに起こる筋肉のけいれんの総称で、自分の意志とは無関係に筋肉が持続的な攣縮(引きつり、ちぢこまること)を起こし、多くは激しい痛みを伴います。
『こむら』とは、ふくらはぎのことを指します。
ふくらはぎの筋肉に起こることが多いですが、その他、足の裏、太ももなどにも起こります。
睡眠中(明け方に多い)に見られるほか、激しい運動中や筋肉を使い過ぎた後にも見られます。
実は多くの場合、マグネシウム不足が基本にあると考えられています。
最も大きな原因といえるのが、ミネラルバランスの乱れです。
カルシウムとカリウムは、筋肉の収縮や神経の伝達をスムーズにする働きがあります。
このミネラルを調整しているのが、マグネシウムです。
3つとも大切なミネラルですが、特にマグネシウムの不足は腱紡錘(ふくらはぎの筋肉の縮み過ぎを防ぐ役割をする)の機能低下に大きな影響を与えています。
2、こむら返りが起こりやすい生活習慣
①運動不足
運動不足は筋肉量の減少を招きます。
特に中高年で運動習慣のない方は下肢の筋肉が衰え、血流が滞りがちです。
運動を始めたばかりの人は、軽い運動でも筋肉疲労が起こりやすいので要注意です。
運動後に何もケアをしないと、こむら返りが起こることもあるので、ストレッチなどをしてその日のうちに足の疲れを取るようにしましょう。
②食事量が少ない、または食事が偏っている
加齢とともに食事量が減る、過度なダイエットや不規則な食生活を続けていると、ビタミンやミネラル不足に陥り、起こしやすくなります。
③水分をあまり摂らない、または利尿作用のあるカフェインをよく摂る
まとめて水分を摂っても不要分は排出されてしまうため、こまめな水分補給が必要です。
水分はコーヒーや紅茶など、利尿作用のあるカフェインを含まない飲料を摂るようにしましょう。
④座りっぱなし、立ちっぱなしが多い
日中、パソコン作業などで座りっぱなし、接客業で立ちっぱなし、といった生活の人も注意が必要です。
下肢に血液が滞りやすく、むくみから起こりやすくなります。
3、こむら返りの応急処置の方法
こむら返りが起きてしまった時、今すぐ激痛を解消したいですよね…
無理に伸ばすと筋肉を痛めてしまう可能性があるため、焦らず慎重にゆっくり行っていくようにしましょう。
①けいれんを起こしている筋肉を伸ばす
ふくらはぎでこむら返りが生じた場合は、床に膝を伸ばして座り、足先をつかんで手前に引き寄せ、ふくらはぎの筋肉を伸ばします。
足先が手に届きにくい方は、タオルなどを足先にかけて引っ張りましょう。
運動中などに立ちながら足を伸ばす場合は、こむら返りが生じた足を後ろし、アキレス腱を伸ばす時のような姿勢でふくらはぎを伸ばします。
②マッサージを行う
痛みが治まってきたら、こむら返りが生じた筋肉を優しくマッサージしましょう。
痛みがなかなか引かない場合は、患部を手の平で圧迫するか、さするようなマッサージを行っていきましょう。
③患部を温める
こむら返りは、温めることで痛みが和らぐ場合があります。
蒸しタオルやお湯などを使い、患部を温めてみましょう。
4、「今日はつりそう」と感じたら早めの予防策を!
①ストレッチ
足首を手前に曲げたり、むこう側へ倒したりして数回ゆっくり繰り返します。
寝ながら出来るので、寝る前におすすめです。
②足湯
足裏にはたくさんのツボがあります。
ツボは温めることでとても刺激になるので、足元だけの足湯をすると身体全体がポカポカしてきます。

③レッグウォーマーを履く
締め付けの無い包み込んでくれるレッグウォーマーで足首を冷えから守ります。
④寝る前の一杯のスポーツドリンク
人は睡眠中に発汗するので、寝る前に常温か温かい飲み物を一口ずつゆっくり摂取しましょう。
スポーツドリンクなどの水分と栄養分を取れるものがおすすめです。
5、食事でミネラルを摂ろう!
『こむら返り』を防ぐためには、毎日バランスよくミネラルを摂ることが大事です。
マグネシウム:1
カルシウム:2~3
の割合になるよう摂取するのが理想的です。
☆マグネシウムを多く含む食品
ほうれん草、ブロッコリー、ナッツ、大豆製品、未精製の穀物(雑穀や玄米など)、ゴマなどに多く含まれます。
豆腐はにがり(凝固剤)の種類で「塩化マグネシウム」を主成分にしたものであれば摂取量を簡単に増やせます。
購入の際に、成分表示などで確認しましょう。

☆カリウムを多く含む食品
ブロッコリー、ほうれん草、納豆、里芋、さつまいも、トマト、バナナ、アボカド、サワラ、鶏モモ肉などに多く含まれます。
水に溶ける性質があるため、みそ汁やスープで汁ごと摂るなど、調理法を工夫しましょう。
ゆでるよりも、蒸す、電子レンジで加熱すると損失を防げます。
☆クエン酸を多く含む食品
酢、レモン、オレンジ、グレープフルーツ等のかんきつ類、梅干しなど。
クエン酸にはマグネシウムの吸収を助ける力があります。
『こむら返り』についてご紹介しましたが、いかがだったでしょうか?
栄養バランスを意識して食事をしたり、生活習慣を見直したりしながら『こむら返り』を予防していくようにしていきましょう。
身体の痛みや不調などがあれば、石本接骨院へお気軽にご相談くださいね!
佐倉市王子台にある石本接骨院です。
12月に入り寒い日も増えてきましたね…
身体が冷えたり、『むくみ』などは感じていないでしょうか?
多くの人が聞いたことがある『むくみ』という言葉。
どのような状態のことをいうのか、身体にどのような影響を及ぼすのか…
詳しく見ていきましょう。
1、『むくみ(浮腫)』って何?
身体のおよそ6割は水分で出来ているということを聞いたことがある人も多いはずです。
これらの水分は、細胞や血管の中を循環して、体内の水分バランスを保ちながら、細胞に栄養を送ったり、老廃物を除去する役割を担っています。
このバランスが崩れて、細胞と細胞の間に水が溜まり、異常に増加した状態が『むくみ』です。
ちなみに『むくみ』とは、いわゆる俗称で、医学用語ではこれを「浮腫(ふしゅ)」といいます。
特に足は、身体の最下部であり、心臓から離れた場所にあるため、むくみやすい部位になります。
2、『むくみ』やすさチェック

*長時間立ちっぱなしや座りっぱなしでいることが多い
→血液の循環が悪くなることで、血管から水分が多く流出してしまうためです。流れ出した水分は重力の影響によって下肢にたまるため、足がむくんでしまいます。
*自律神経の乱れ
→ストレス、生活リズムの乱れ、睡眠不足などによって自律神経が乱れることで、体温調整および発汗機能が低下します。
*身体が冷えやすい
→身体が冷えると筋肉が硬くなり、血流の循環を助ける働きが弱くなります。血行が悪くなって血管から水分が染み出します。
*塩辛い食品を好んで食べる
→塩分をたくさん摂取すると、身体の塩分濃度を薄めようとし身体に水分を溜め込みます。
*アルコール類をたくさん飲む
→血液中のアルコール濃度が高くなり、血管が拡張してしまいます。
それによって静脈やリンパ管などでの水分処理が間に合わなくなり、血管から染み出す水分の量が増えてしまいます。
*運動不足・無理なダイエット
→運動不足や食事を抜くだけのダイエットでは、筋力の低下を招きます。
特にふくらはぎの筋力が低下すると、下肢の血液を心臓へと戻すポンプも低下してしまいます。
*妊娠・生理
→ホルモンバランスが崩れると、余分な水分が体内に残りやすくなります。
これらの項目は全て『むくみ』の原因となるため、当てはまるチェックの項目が多いほど、むくみやすい傾向にあります。
◎セルフチェックのやり方
足のすねを手の指で5秒ほど押して凹ませてみましょう。
通常は凹んだ部分はすぐに元に戻ります。皮膚が10秒以上凹んだままの場合、『むくみあり!』と判断されます。
むくみの原因となっている身体の水分は重力によって足に落ちてきます。
朝は、むくみは軽減していますが、夕方から夜にかけてひどくなります。
3、『むくみ』を放置するデメリット
①しびれが出る可能性がある
②冷え性になる
③足が痩せにくくなる
むくみを放置すると、本来の足の形やラインよりも、常に太く見えるようになってしまいます。
更に代謝が悪いままなので、冷え性になってしまったり、ダイエットしても痩せにくい身体になってしまったりと、体調・体質的にもデメリットは多いです。
4、『むくみ』解消のメリット
①代謝upで肩こりや腰痛、頭痛が改善される
②冷え症改善につながる
③足首を細く出来て、まっすぐでキレイな足のラインになる
④太りにくい身体作りが出来る
足のむくみが解消されて余分な張りがなくなると、身体が軽くなった感覚が得られるでしょう。
むくみ解消を心がけた生活習慣を続ければ、代謝もupし、肩こりや腰痛、頭痛、冷え症などの予防、改善にも効果が期待できます。
5、『むくみ』解消の方法!

①身体を温める
身体が冷えた状態は、毛細血管の循環が悪くなり、むくみへと繋がります。
*足首が隠れる靴下を履く
*カイロを貼る
*湯舟につかることを習慣にする
などの身体、特に手足首を温め血液循環をupするようにしましょう。
②マッサージをする
足首からふくらはぎにかけて下から上に向かって軽く撫でるような力加減でマッサージをしましょう。
他にもゴルフボールなどを足裏に当て、ツボを刺激することも効果的です。
③カリウムを摂取してナトリウムの排泄を促進する
塩分(ナトリウム)には水を溜め込む性質がありますが、カリウムも体内の水分調整に関わっています。
カリウムは腎臓でナトリウムが排出されるのを抑制し、尿中への排泄を促進します。
食品では、ほうれん草や小松菜、アボカド、バナナなどにカリウムが豊富に含まれているので積極的に食べましょう。
今回は『むくみ』についてご紹介しましたが、いかがだったでしょうか?
『むくみ』やすさチェックでは、当てはまる項目があった方もいたのではないかと思います。
日頃の生活の中で、少し意識しながら過ごしてみることで身も心もすっきりして過ごせるかもしれません。
寒い冬も元気に過ごしていきましょう!!
身体の不調や痛みがある方は、石本接骨院までお気軽にご相談くださいね。
佐倉市王子台にある石本接骨院です。
今回は、身体が硬い人と柔らかい人の違いとは?
身体が硬くて悩んでいる方に向けて、柔らかくなるとどのようなメリットがあるのか?
などを具体例を出しながらお話していきたいと思います。
1、どうして身体が硬い人と柔らかい人がいるのか?
◎身体が硬い人(カチカチな人)の特徴

①むくみや冷えの原因、太りやすくなる
身体の硬さは、筋肉の緊張や収縮に関係していることが多いです。
筋肉が緊張していると、血流が悪くなり、代謝が低下しやすくなるため、太りやすくなる可能性が高まります。
②疲れやすい
硬い筋肉を動かすためには、柔らかい筋肉より多くのエネルギーを必要とします。
その結果、日々の生活や運動中に疲れを感じやすくなることも…
③肩こり・腰痛になりやすい
筋肉のバランスが崩れ、特定の部位に適度なストレスがかかりやすくなります。
肩や腰は日常生活で頻繁に使う部位で、痛みや不調が現われやすくなります。
④頭痛になりやすい
筋肉が硬く緊張していると、首周りの血流の悪化に影響にします。
そのため頭部への酸素供給が減少し、頭痛の原因となる可能性も…
⑤緊張しやすい性格
身体の硬さは、物理的な原因だけでなく、心理的な原因も関与することも…
特に緊張しやすい、ストレスを感じやすい、自分に厳しい性格の人は筋肉が硬くなりやすいと考えられています。
自分は身体が硬いと思っている方は、当てはまる項目がいくつかあったのではないでしょうか?
また、
・「身体が硬い=関節の可動域が制限されている」
・骨の形状や関節の構造など、遺伝的な要因で可動域が狭い人がいる。
・多くの場合は、日頃の姿勢・習慣の影響によって筋肉・筋膜・骨・靱帯など関節周辺の組織に問題が生じている。
・運動不足で筋肉が収縮(縮まる)と弛緩(緩める)を繰り返すポンプのような働きが上手く出来なくなってしまう。
以上のことも特徴として挙げられています。
◎身体が柔らかい人の特徴

①血流が良くなり新陳代謝up、疲れやすさ(疲労感)の軽減
柔軟な筋肉は、日常生活や運動中のストレスや緊張を軽減する役割があります。
また、血流やリンパの流れがスムーズになり、血行促進をサポートしてくれます。
筋肉への酸素供給力がupするため、疲労感の軽減が期待できます。
②運動機能が向上する
高いジャンプや柔軟な動き、テクニックの向上に直結し、運動のパフォーマンスが高まります。
運動時の筋肉の動きがスムーズになり、エクササイズの効果が最大限に引き出されます。
柔軟性を保つことで、筋肉の質も向上し基礎代謝のupにも繋がり、スリムな体型への効果やダイエットをサポートする要因となります。
③ケガをしにくい
関節の可動域が広がることで、ケガや体を痛めるリスクを減らすことができます。。
また血行が良くなり、肩こりや腰痛予防になります。
身体の不調が少なくなる可能性が高まります。
などが、身体が柔らかい人のメリットとなります。
身体が硬い人と比べると、良いこと尽くしですね!
でも…今身体が硬い人でも大丈夫!!
次にあるストレッチの方法を意識しながら、少しずつ身体を柔らかくしていきましょう。
2、正しいストレッチの方法
①ストレッチは毎日続けることが大切
1日に2~3時間やるより、1日5分を毎日することが大切です。
1か所あたり、20~30秒行うと効果的です。
虫歯にならないように毎日歯を磨きますよね?それと同じで体を痛めないように毎日ストレッチが必要です。
②身体が温まった状態でストレッチをする
ストレッチをする時はお風呂に入った後など身体が温まった時に行うのがオススメです。
身体が冷えた状態でストレッチをすると、筋肉がうまく伸びにくく十分に効果が出にくい場合があります。
③深く深呼吸しながらストレッチをする
筋肉は息を吐く時に脱力しますので、ストレッチ中は必ず深呼吸をしながら行いましょう。
息が止めるほどの無理なストレッチは、体を痛める可能性があります。
痛みを感じるまでは伸ばさないようにして下さい。
“心地の良い範囲”で行うことが大切です。
3、ストレッチや体操を始めるメリット
①誰でも今すぐ実践できる
思い立ったら自宅ですぐに始められます。
子どもから高齢者まで幅広い年齢の方に適しています。
②健康維持が出来る
ストレッチを習慣化することで、健康維持や体力増強に役立ちます。
③生活習慣病予防につながる
運動やスポーツが苦手な人は、まずは気軽に出来るストレッチから始めて、身体を動かす習慣作りをしてみるのも良いですね。
④リラクゼーション効果がある
ストレッチをして適度な身体を動かすと、自律神経の中でも心や身体の動きを抑える副交感神経の働きが優位になるため、リラックス出来るというメリットもあります。
身体の柔軟性が良くなると、スポーツや運動でパフォーマンスが上がるだけでなく、日常生活のちょっとした動作もスムーズに行えるようになります。
石本接骨院は、Instagramでストレッチや体操などの動画をたくさん投稿していますので、ぜひ参考にしてみて下さいね!
身体の痛みでお困りの方は、お気軽に石本接骨院までご連絡下さい。
https://www.instagram.com/hiro_ugotore
佐倉市王子台にある石本接骨院です。
当院は今スポーツをしている小学生が多く来院されています。
その中で、小学生のお子さんを持つお父さんお母さんがお悩みとして話されるのが
「うちの子、食べないんですよね~」ということ。
厚生労働省の発表によると、親の約3割が『子どもの好き嫌いが多い』、約4割が『子どもの食べる量にムラがある』と悩んでいるそうです。
バランスよく食べて、丈夫な体ですくすく育ってほしいのが親心ですよね…
どうして食べないのか、この時期に食事で大切にすることとは何か
丈夫な身体を作っていくために必要なことを詳しくお話していきたいと思います。

◎まずは、食べない理由を把握しよう!
小学生は、塾や習い事などで食事時間がバラバラになりがちです。
加えて間食が増えることで、空腹感をそれほど感じず食事が進みにくいこともあります。
またテレビやゲーム、スマホ等に夢中になりすぎて食事に集中出来ていない可能性もあります。
まずは何が原因として当てはまりそうか考えていきましょう。
1、ご飯を食べない子の主な理由
①もともと食が細い子や、すぐにお腹がいっぱいになってしまう子ども。
お腹がいっぱいになったかどうかは、本人でないと分かりにくいので、つい「まだ食べられるでしょ」と思ってしまうことに…
→小食な子には、最初に少なめに出すことで、これなら食べられる!と意識づけしてあげることが大切です。
あんまり「食べて!」と言い過ぎると、食事の時間が苦痛になってしまい、ますます食欲がなくなるという悪循環になってしまうこともあるので要注意です。
②好き嫌いが多い
食べ物の好き嫌いが多いと、食べられるものが少なく、ご飯を残すことが多くなってしまいます。
好きなものしか食べないと栄養が偏ったりすることに不安を感じてしまう方も多いですよね。
→自我がしっかりしてくるだけに、嫌いな食材は断固食べません!なんていう子も多い時期。
無理に食べさせたりすると更に苦手になってしまうことも…
他の食材で栄養が取れているならそのうち食べるかなと考えて無理しなくても良いかもしれません。
大体の子ども、特に男子の場合は、思春期の第二次成長期(11歳6ヶ月~16歳前後)でグンと好き嫌いが減り、何でもよく食べるようになると言われているそうですよ。
③食べるのが遅い
食欲はあっても、そもそもマイペースで食べるのが遅い子もいます。
ダラダラ食べていると外出の時間に間に合わなくなって下げることになったりして、毎回「早く早く!」と急かして言うのも辛いですよね…
→食事の時間はある程度決めておきましょう。
年齢にもよりますが、20~30分が目安です。時間は、子どもの集中力に合わせて設定します。
時計がわかる子であれば、「19時30分までね」「時計の針が6になったらごちそうさましようね」となどと声をかけても良いでしょう。
④孤食になっていないか
学校に習い事に遊びに忙しい小学生も多いですよね。
親と過ごす時間の減少に伴い、会話も減ってしまいます。
→子どもの不安やストレスをキャッチするためにも、日ごろの会話を大切にしていきたいですね。
忙しい日々の中ではありますが、家族で食事を楽しみましょう。
「○○美味しいね!」と言いながら食卓を囲むと更に良いですね!
1人で食べるより誰かと食べる方が、食欲が沸いてきます。
楽しい会話が食事をより魅力的なものにしてくれますよ。
また休みの日には
*食事のメニューを決めてもらう。
*作ったものを味見してもらう。一緒にご飯を作る
*一緒に買い物に行く
なども良いですね。
子どもが食が興味を持ち、食べるようになるための大事なことになってきます。
⑤触感が苦手、硬くて噛みにくいなど
→この時期は乳歯が抜けて永久歯が生えてくる時期なので、意外と物が食べにくい時期でもあります。
歯が無くても上手く噛み切れるようにするなど、食べ物の調理形態を子どもに合わせて考えてあげることも必要です。
2、丈夫な身体にしていくために大切なこと
当たり前のことのようですが、やっぱり大事!!
①一日3食食べる
②適度に身体を動かし、外遊びで太陽の光を浴びる
③しっかり眠ることで、成長ホルモンも分泌!
④親子のコミュニケーションを増やして、免疫力もアップ!
以上のことをすることで
安定した精神状態で過ごせるようなり、食欲も自然と湧いてきます。
心と身体の健康が、免疫機能の正常な動きには欠かせないということですね。
意識しながら丈夫な身体を作っていきましょう。
いかがだったでしょうか?
これからますます寒くなってくるこの時期…
家族で美味しくご飯を食べ、適度に外の光を浴び、体調管理もしっかりしながら乗り越えていきたいですね。
身体の痛みなど出てきた際には、石本接骨院までお気軽にご連絡下さい。
また、石本接骨院ではエコーで子どもの身長がどれぐらい伸びるか計測する
“身長伸びるかチェック”を無料で行っています。

お子さんの身長や健康でお悩みの方はお気軽にご相談くださいね。
☑指が伸びなくて困っている…
☑病院で「ばね指」と言われ治療しているがよくならない…
☑注射が必要と言われたが注射は嫌…
このブログはそんな悩みを解決できるかもしれません。
これまで数多くのばね指症例を保存療法で解決し、同業者に固定法の指導を行った経験もある佐倉市の石本接骨院院長がばね指について解説していきます。
この記事はばね指の特徴や当院ならではの施術方法、セルフケアの方法をご紹介します。症状によっては後半のセルフケアのエクササイズで改善してしまうかもしれません。ぜひ最後までお読みください。
1、指が伸びなくなる「ばね指」とは
ばね指とは手の使い過ぎなどによる炎症により、指の曲げ伸ばしの際に指の腱が通り道である腱鞘というトンネルを通り抜けられなくなり、指が曲がったままになってしまう疾患です。
曲がった指を伸ばそうとすると、パチンと痛みとともに弾くように指が元に戻ることから「ばね指」や「弾発指」などと言われます。正式には「屈筋腱狭窄性腱鞘炎」といい、腱鞘炎のひとつです。
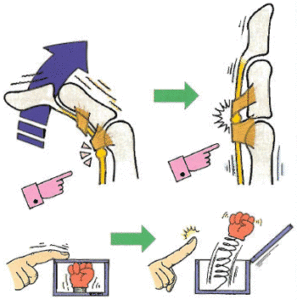
引用)日本整形外科学会HPより
ばね指は女性に多く、男性の2倍と言われています。50歳以降急激に増加し、60歳代がピークとなっています。
理由はホルモンの関係や、加齢に伴う代謝の変化により腱の通り道である腱鞘のコラーゲン成分が急速に衰えてしまうためです。
なりやすい指は「母指>中指>薬指」の順で多く、この3本で全5本中91.3%を占めると言われています。(服部ら2015)
ばね指が発症してしまう原因は大きく分けて3つ。
①腱に結節という「しこり」ができてしまい、腱鞘を自由に通行できなくなった
②腱鞘の肥厚(腫れ)、硬化により腱の通り道が狭くなってしまった
③女性ホルモンの関係により滑液という潤滑液がネバネバし、摩擦による負担が多くなった
例えるなら、「腱=電車」「腱鞘=トンネル」「滑液=自転車のチェーンの油」のように考えて頂けると、わかりやすいかと思います。
さて、ばね指の原因になりやすい腱鞘ですが、形の違いから2種類あります。
・輪っか型のA腱鞘→1~5つ
・十字型のC腱鞘→1~4つ
特に指の付け根部分にあるA腱鞘の1番目、「A1」という腱鞘に起こりやすいです。
腱鞘というのは、何かを持とうと指を曲げた際に、腱が浮き上がってしまうのを抑える役割があります。なぜA1の腱鞘になりやすいかというと、多くの把持動作は指のすべての関節を曲げます(屈曲)。その際に最も腱が浮き上がろうとする箇所がこのA1、という訳です。
さらに、何か物を持とうと力を加えた際に、腱や腱鞘には「約3倍」の負荷がかかると言われています。曲げ伸ばしを繰り返した際の摩擦ストレスに加え、腱と腱鞘が押さえつけられる圧迫ストレスにより炎症を引き起こし、腱や腱鞘が腫れてしまい、しこりができるといった流れで発症するのです。
2、ばね指になりやすい環境リスクとは
どういった方がばね指になりやすいのか、発症した方の環境を報告した論文から解説していきます。
・「長時間に渡る把持器の把持による腱への持続的圧迫刺激が最も主要な発生原因である」辻1950
・「包丁を長時間使用する作業者には弾発指が好発した」中原ら2000
・「弾発指の原因は引金動作よりも工具保持と関係が深い」黒沢ら1990
・「1時間30分以上の連続した手作業は橈骨・尺骨動脈の血流量を著明に減少させ、これが腱鞘炎の発生原因になる」Hansfordら1986
これらの報告から、長時間に渡る棒状の構造物を把持するような、例えばゴルフなどの道具を使用するスポーツ、包丁や工具などを使用する職業ではばね指の発生するリスクが高いことが分かります。
つまり、病院や接骨院などで施術を受けてもよくならない、すぐに再発してしまう、という方はこういった環境のリスクに何も対策を講じてもらえてないのではないかと思います。
仮に何か対策を講じるなら、
・グリップ等を長時間把持するような場合→グリップを太くする、包丁の柄にタオルを巻く
・工具保持などをどうしても変更できない場合→作業合間や休憩時間のストレッチ指導、指が弾発しない「工具の離しかた」を指導する
などしっかり改善に向かうためには来院できない、先生が管理できない時間帯の管理が非常に重要になります。
私は施術によってばね指を改善することはもちろんですが、その後の「ばね指を発症させない生活指導」をちゃんと教えてくれるところが良い先生だなと感じます。
3、ばね指とエコー
ばね指はその特徴的な症状と、身体的特徴などから詳しい検査を行わなくても鑑別は比較的容易にできます。ばね指か、そうでないか、程度の鑑別くらいできないと困りますよね。
ですが、私はより早く治すためには「エコー」による観察が非常に重要だと考えています。
エコーで内部を観察することで、腱が腫れているのか?腱鞘が腫れているのか?引っかかっている位置はどこだ?といったより質の高い評価が可能になり、より確信的でピンポイントに狙った施術が可能になるのです。
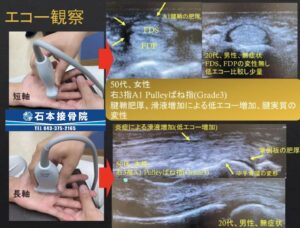
ひとえに「風邪」と言っても、鼻水がメインだったり、熱がメインだったり、咳がメインだったりと個人差がありますよね。「ばね指」と一括りするのではなく、より細かい評価をすることで、より早く改善するように心がけています。
4、ばね指とステロイド注射
整形外科でばね指と診断され、「注射しましょう」と言われたことがある方もいらっしゃると思います。「注射したけどあんまり効果無くて…」という患者さんも多いです。
実際のところ、どうなのでしょうか。
私は医師ではないので、ガイドラインに掲載されている情報を元にご紹介していきます。
一般的にばね指の注射には「ケナコルトA®」というステロイドの一種が用いられるようです。抗炎症作用が強力で、作用が長時間持続するのが特徴だそうです。
エビデンスは様々ですが、
・3か月後判定79%有効 Freiberg 1999
・1回目改善率84%、2回目改善率91%、再発手術率9% Mark 1999
・再発率:3か月以内5%、3~6か月28%、6~12か月28%、1年以上再発無し39% 堀内2006
といった古い論文ですが、比較的良好な結果を得られています。
しかし、多用することで腱や腱鞘が軟化(柔らかくなる)リスクがあり、腱の断裂等の副作用が報告されていることから、おおむね3か月程度の間隔を空けることが一般的なようです。
注射ばっかりに頼るのも良くないということです。
さらに、私の肌感覚ですが、個人的には注射で良くなったという患者さんは少ない印象です。これは薬のみの影響というよりは、一時的に症状の改善がみられても誤った使い方が改善していなかったり環境リスクへの対応がされておらず、すぐに症状が再発することで、あまり効かなかったと訴える方が多いのかなと思います。
つまり注射をしたからOK、ではなく、注射後の安静指示や環境リスクの見直し、誤った使い方の見直しなど総合的にアプローチしなければいけない、ということを理解しておきましょう。
5、当院独自の「ばね指専用固定」
あまりにも強い痛み、指の引っ掛かりが日常に支障をきたしている状態で、注射や手術は望んでいない患者さん向けに当院独自の固定法をご紹介します。
正式には「MP Extension Block Splint」と言います。ばね指の好発するA1腱鞘部分を伸ばした状態に保ちつつ、覆われていない関節は動きますので物を持つなどの簡易的な動作は可能です。
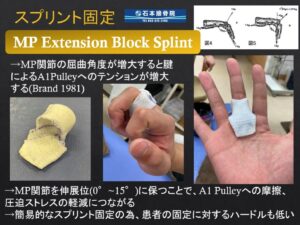
指の形に合わせて作成しますので、既製品では出せないフィット感を保ちつつ、ばね指を症状を防ぎます。大きい固定範囲では日常生活に支障をきたしますし、自分で外せないような固定だと「それはちょっと…」と選択されない方もいらっしゃいます。出来る限り支障を小さくし、かつ症状が改善するようにデザインした固定法です。
当院院長はこの固定法を外部の同業者向けに指導したことがあります。安心してご相談ください。
6、ばね指のセルフエクササイズ
これからご紹介するエクササイズは、非常に簡単かつ効果的なエクササイズを厳選しました。
いま症状がある方、手を使う作業が多くばね指を予防したい、という方にもおすすめです。
・屈筋腱のストレッチ
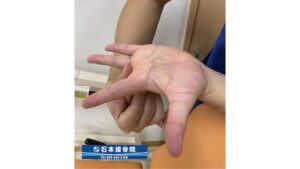
ばね指を発症する患者さんの多くは、握る動作やグーパーなどの作業が多く、指を曲げる腱の長さが短くなっているケースがあります。
上記の画像は指の付け根からしっかりと反らす方法です。症状がある方は痛みを伴う場合がありますので、無理なく行ってください。画像は私の手ですが、正常だとこのくらい反らせることが出来ます。目安にしてみてください。

また指を曲げる筋肉や腱は「2関節筋」といい、ふたつの関節をまたぐ筋肉なので、より効果を求めるのであれば肘を伸ばした状態で指先を反らせるように行っていただくと、さらにストレッチ効果が上がります。
この2つのストレッチは簡単にできて道具も必要ないので、作業の合間や休憩時間にこまめにやるように心がけてください。
伸ばしながら「3回深呼吸」するくらい時間をかけてじっくり伸ばしましょう。その時は何回も行う必要はありません。1セットをしっかり伸ばしましょう。
・ブロッキングエクササイズ
ブロッキングとは、対象の組織を狙って動かす為に、どこかの関節を固定(ブロック)して行うエクササイズです。
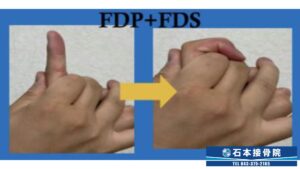
これは指を曲げる2つの腱を同時に動かすエクササイズです。第2関節のすぐ下を固定し、指先を曲げます。指の付け根の関節さえ曲がらなければばね指の症状を出さずに腱を動かすことが出来ます。痛みを伴う場合はゆっくり、少ない回数から行ってください。

次は第1関節のすぐ下を固定して、第1関節のみを曲げ伸ばしするエクササイズです。2種類ある指を曲げる腱のうち、ひとつは動かず、もうひとつは動くことで腱同士に滑走性が生まれ、滑りが良くなります。これも痛みを伴う場合はゆっくり、少ない回数で行いましょう。
各方法を1セット10回を目安に、1日2~3セット頑張りましょう。
・A1腱鞘のストレッチ(指握り体操)
ばね指の原因となるA1腱鞘は繰り返す炎症により硬化(硬くなる)します。そうなることで、さらなるばね指の症状を引き起こしますので、ここもしっかりとストレッチしましょう。

自分の指で行う場合、2~3本の指を画像のように握ります。握った指を離さずに、グッ、グッ、と繰り返し握ります。この時もゆっくりかつ、力強く握ることでよりストレッチ効果が高まります。もし引っ掛かりが起こってしまう場合は、指の本数を増やしてみてください。握る指が細いと指が深く曲がってしまい、症状が出てしまう可能性があります。

もしなにか道具を使う場合は、リモコンくらいのサイズがおススメです。画像はエアコンのリモコンでやっています。指を握るよりもしっかりしているので、より力を伝えやすく、こちらのほうがやりやすい方もいらっしゃると思います。
両方行ってみて、効果を感じるやり方、やりやすく続けられるやり方で行ってみてください。
1セット10回で1日2~3セットくらいが目安です。
いかがでしたでしょうか。
少々専門用語を使ってしまい、難しい内容だったかもしれません。ばね指とは?という部分はすっ飛ばして、後半のセルフエクササイズ部分さえやっていただければ構いません。
それで改善すれば御の字ですが、もし痛みが出たり、ひどくなる場合は、今かかっている所に相談するか、当院にご相談ください。
愛する我が子が突然腕を動かさなくなって、ギャン泣きしている。あなたは訳も分からず突然泣き出した子どもを見て、冷静を保っていられますか?
子どもの「腕を引っ張ってはいけない」と聞いたことはありませんか?
今回解説したいのは、そんなパニックになりそうな状況でも、「知っていれば」どう対応すればいいかわかる。『肘内障』についてです。
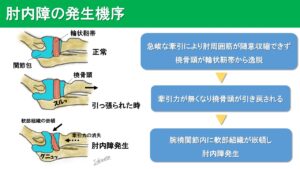
1、肘内障とは
肘内障とは、おおむね5歳以下で特に2歳頃になりやすく、主に腕を引っ張ることによって発症する子ども特有の障害です。
腕を引っ張られることで、骨を押さえている靱帯がスルッと抜けてしまい、関節に挟まれてしまった状態です。よく関節の亜脱臼と言われたりもします。
痛みによって腕を動かさず、腕を触らせないような恐怖心や警戒心を伴うことが多いです。
こうなってしまった原因が「腕を引っ張ってしまった」のように明確な場合は、鑑別は容易にできます。しかし、子どもがそのようになってしまった原因がよくわからない場合や、転倒した後に腕を動かさなくなった場合は骨折の可能性もあり、注意が必要です。後ほど解説します。
2、肘内障にはどんな特徴があるのか
肘内障の統計からどういった特徴があるのかご紹介していきます。2013年にとあるクリニックで行われた統計です。
※参考文献)「肘内障170例の検証 吉岡祐樹 2013」
・2歳に発症のピークとなる
肘内障は骨や靱帯の成長に伴い、徐々に発生頻度は少なくなります。なぜ2歳に多いのか、これは私自身の経験も踏まえてですが、2歳の頃は好奇心旺盛で何にでも興味がわきます。また自分の足でしっかりと歩けるようになる頃ですので、行動範囲も広くなります。特に外出時に駐車場やショッピングモール内で突然に走り出し、手をつないでいた親御さんが腕を引っ張って「危ない!」「ダメ!」と怒っている光景は珍しくないと思います。2歳に多いのはこういった理由があるのではないかと考えています。
・約6割が「土曜日18時~深夜救急」を受診している
週末はショッピングやレジャーなど家族で外出することも多く、子どもがあちこちに行くのを腕を引っ張って発症…というケースが容易に想像できます。家族が肘内障という言葉を知らなければ泣いていても「時間が経てば落ち着くだろう」と様子を見ることも多く、発症から少しおいて医療機関を受診する、といったいきさつからこのような統計になっているのではと考えます。
これは経験則ですが、接骨院に来院される際、平日に来院される場合は保育園で発症し時間内に来院、週末に来院される場合は外出先などで発症し時間外に急患依頼として来院、というような肌感覚があります。
・実は「腕を引っ張った」という症例は54%
先ほど肘内障の典型的な原因は「腕を引っ張った」ことなどにより牽引力が加わったことによると説明しましたが、この数字からわかるように、もう半数は「原因がはっきりしていない」ということです。誰も現場を見ていない、子ども同士で遊んでいて状況を説明できない、などがあり私たちが一番警戒するのは実は「転倒、転落」していたケースです。肘内障と似たような症状の中に骨折が潜んでいる場合があるからです。
3、「肘内障」という言葉はどれくらい知られているか
医療に従事していない一般の方は、「肘内障」という言葉をどれくらいの方が知っているのでしょうか。
地方のとある保育園で調査が行われました。
参考文献)「肘内障に関する認識調査:地域保育園を対象として 真鍋ら」
その調査ではなんと、「87%の保護者は肘内障を知らない」という結果が出ました。肘内障は特徴的な発症原因、発生年齢などから知っていれば予防できると考えていましたので、そういった観点からもこの結果には驚きました。
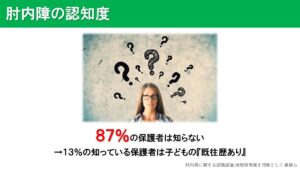
反対に、残りの13%の「知っている」と回答した保護者は、子どもが肘内障になったことがある、という結果でした。なるほど。
これは地域の保育園などに「肘内障」という言葉を説明、啓蒙しなければいけないなと感じます。
4、「肘内障かも」どこに行けばいい?
もし我が子が腕を動かさず泣いており、もしかしたら肘内障かも?と考えた時、どこに行けばいいのでしょうか。
肘内障は関節の障害なので、整形外科や小児科、接骨院/整骨院で対応できます。救急で病院を受診しても、整形外科医や小児科医が対応しなければ処置は受けられないでしょう。
事前に連絡し対応できるかどうか確認してから行かれると良いと思います。
当院では、原因や症状の問診や検査に加え、エコー観察機器を用いて肘内障に特有な兆候がないか観察することが出来ます。

こういった特徴的な兆候に加え、骨折が見られないか、そのほかに所見は無いか、など十分に鑑別を行ってから処置を行いますのでご安心ください。エコーが無くても対応できる院はあると思いますが、より安心安全をお求めでしたらエコーを活用してみて頂けるところがベストだと思います。
5、肘内障の手当て
問診などにより、肘内障の可能性が高い場合には「整復」という操作を行い、関節や外れてしまった靱帯を正しい位置に戻します。整復自体はほんの数秒で終わり、正しく整復されれば、子どもは嘘のようにケロッと泣き止み腕を動かすようになります。固定や湿布などもほとんどの場合は必要ありません。
場合により、痛みが残ったり、整復後も腕を動かさない場合があります。こういった際には再度各種検査を行い、必要に応じて固定や医療機関への紹介をします。
6、肘内障の予防方法
これまで解説してきた内容を踏まえ、どのように肘内障を防げばいいのか、を最後にご紹介します。
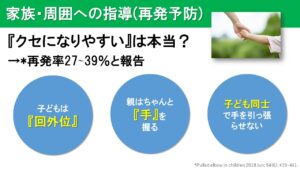
腕を引っ張ってしまったときに、肘内障になりやすい特徴が「子どもの手の平が下を向いて」手をつないでるケースです。手の平が下を向いている姿勢のことを「回内」と言いますが、これは発生しやすい姿勢なので、子どもと手をつなぐときは「子どもの手の平が上を向くように」していただくと良いです。
また、手ではなく手首辺りを持たれている方もいらっしゃると思いますが、これも子どもが腕を引っ張られたときに踏ん張りが効かず、関節が引っ張られる原因になりますので、しっかりと手をつなぐように意識して頂きたいと思います。
もしご兄弟がいらっしゃるご家庭では、子ども達で遊んでいるときに、子ども同士で手を引っ張りあわないように、注意してみてあげると良いです。おもちゃの取り合いをしていたり、じゃれあっている時に発症することも多いので、「ダメだよ、危ないよ」と教えてあげてください。
ちなみに「肘内障はクセになりやすい」という先生もいらっしゃいますが、再発率は2~3割と低く、一度なったからクセになるのではなく、再度同じ原因で繰り返し発症しているだけですので、一度お子さんがなった場合は、家族や周囲が注意して再度発症しないように心がけてください。
いかがでしたでしょうか。
肘内障は知っていれば防げますので、このブログによって未然に防ぐ一助になれたら幸いです。
万が一、佐倉市で子どもの腕を引っ張ってしまい肘内障かも?とご心配、ご不安な時は、石本接骨院が対応できますので、一度ご相談ください。
佐倉市王子台の石本接骨院です(^^
まだ梅雨明けもしていないのに、暑い日が続きますね。気温の高さもさることながら、湿度の高いジメジメしたいやーな暑さが体にこたえます。
今回は熱中症についての解説と、予防方法、予防の際に気をつけること、などをご紹介していきます。
このブログの要点
- 熱中症は総称で、4種類ある
- 高齢者の半数近くは自宅で熱中症になりやすい
- 暑さ指数で熱中症対策をしよう
- 水分は1時間ごとにコップ1杯程度を目安に、塩分と一緒に補給しよう
1、熱中症とは
熱中症についてはこの時期、テレビやスマホ、新聞などの各メディアで紹介されています。知っているようで案外ちゃんと見ていない、という方のために解説していきます。
熱中症とは暑い環境で生じる健康被害の総称で、大きく分けて4つの種類があります。
・熱失神:皮膚血管の拡張によって血圧が低下し、脳への血流が悪くなることにより起こります。
主な症状はめまい、一時的な失神、顔面蒼白、脈が速く弱くなるなど
・熱けいれん:大量に汗をかき、水だけを補給して血液の塩分(ナトリウム)濃度が低下した時に、足、腕、腹部の筋肉に痛みを伴ったけいれんが起こります。
主な症状は筋肉痛、手足がつる、筋肉がけいれんするなど
・熱疲労:大量に汗をかき、水分の補給が追いつかないと、身体が脱水状態になり熱疲労の症状がみられます。
主な症状は全身倦怠感、悪心、嘔吐、頭痛、集中力や判断力の低下など
・熱射病:体温の上昇のため中枢機能に異常をきたした状態です。意識障害(応答が鈍い、言動がおかしい、意識がない)がみられたり、ショック状態になる場合もあります。
主な症状は体温が高い、意識障害、呼びかけや刺激への反応が鈍い、言動が不自然、ふらつきなど
特に熱疲労による嘔吐はさらなる脱水症状を引き起こし、熱射病は身体の状況によっては救急車を呼ぶ必要があります。
しかし一人で外出時や家の中にある場合、自分が熱中症になっているかどうか判断できない場合があります。「ちょっとおかしいぞ」とわずかな身体の異変を放っておかず、すぐに対処しましょう。以下のような対応が好ましいです。覚えておきましょう。
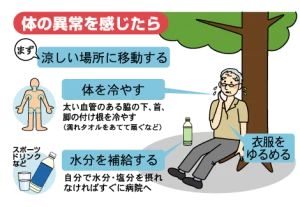
2、熱中症はどこでなりやすいのか
熱中症は暑い外でなるとは限りません。
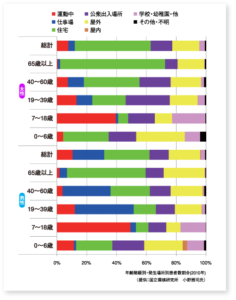
7~18歳は運動中の赤い部分が多いことが分かります。これは暑い時期でも体育活動や部活動を行っている「学生」ですね。水分補給タイムや一日の練習時間考慮するなど、夏場は特に熱中症に配慮した環境を周囲の大人が作らないといけませんね。
では自宅にいる時間も多い65歳以上の「高齢者」はどうでしょうか。緑の部分が非常に多いですよね。これはなんと「自宅」です。高齢者は自宅で熱中症になるのです。
当院の患者さんに聞くと、「冷房が苦手」「扇風機で十分」「窓を開ければ案外涼しい」といった声が多く、暑さに対しての感じ方や考え方が違うということが分かります。
また自宅ではこまめな水分補給に対して意識が薄く、汗をかいていることにも気づきにくくなります。
「暑さ指数」というのはご存じでしょうか。

暑さ指数(WBGT)とは①湿度②日射・輻射など周辺の熱環境③気温の3つを取り入れた指数のことです。
暑さ指数の数値によって厳重警戒や危険などといった具体的な警戒情報を知ることが出来ます。この指数を活用して各メディアがスマホの通知などで、「本日の熱中症危険度」といった通知をしてくれるので、エアコンを活用したり、外出時は涼しい服装や水分、塩分補給できる準備をしておく、といった対策ができます。
ぜひご活用ください。
3、水分補給の目安と注意点
熱中症予防で水分補給が大切なことはさすがに皆さん知っていると思いますが、具体的に「1日どれくらい必要か」「1時間にどれくらい飲んだらいいか」「コーヒーやお茶でもいいのか」など細かくご存じでしょうか。
水分補給の目安は以下の通りです。
- 喉が渇く前に少しずつ水分と塩分を補給し、水筒・ペットボトルを持ち歩く。
- 高温・運動時の水分補給は、9〜12歳では100-250mLを20分毎、思春期では1時間で1-1.5Lの経口補水が目安(脱水が無い状態であれば)。
- 一度に大量の水分を摂取しても、体は吸収しきれないため、コップ1杯ぐらい(200㎖)をこまめに飲むことを心がける。
- 夜中にトイレに起きたくないからと、寝る前に飲水を控えるのは逆効果。むしろトイレに起きた時にコップ1杯、朝起きた時にまた1杯の水分補給を心がける。
特に高齢者は一番下にあるように、「トイレに起きたくないから」という理由から水分補給に消極的な方が多いです。極端な対比ですが、夜中トイレに起きるのと、熱中症になって救急搬送されるのとどちらが良いか?と考えれば、前者を選ぶと思います。
また「コーヒーやお茶は水分補給に入る?」という質問も受けます。コーヒーや緑茶などの「カフェイン」が含まれているものは、利尿作用(おしっこに行きたくなる)があり、結果的に水分を排出してしまうことになります。水分を補給する際は「水」もしくは「麦茶」がおススメです。※もちろんお酒は含みませんよ。
ではスポーツドリンクはどうでしょうか。運動時に飲まれる方が多いと思いますが、これにも注意点があります。
「ペットボトル症候群」という言葉があります。
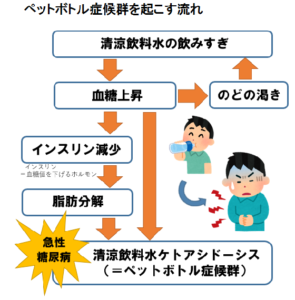
引用)熊谷市ホームページより
スポーツドリンク(清涼飲料水)には大量の砂糖が含まれています。WHOは1日の摂取上限を成人は25グラムとしていますが、清涼飲料水には500ml中30~50グラムの砂糖が含まれており、摂取上限を超えてしまいます。特に運動中ではなく、日常から習慣的に清涼飲料水を飲みやすい子どもに多く、注意が必要です。
多くの高齢者は「スポーツドリンクは甘すぎる」といってあまり好まない方が多い印象です。そのため水分しか補給しない傾向です。そうすると今度は「塩分=ミネラル」が不足する状態になります。
塩分=ナトリウムは汗と一緒に体外に排出されます。そうすると体内の塩分濃度が下がります。(塩水に真水をどんどん足していったら薄くなるのと同じ)
ナトリウムとシーソーの関係にあるのが「カリウム」という成分です。汗を大量にかくことでナトリウムが減少し、結果的に体内のカリウムの濃度が濃くなると、筋肉がつりやすくなったり、手足がしびれる、重篤な場合は心停止を引き起こすなど、侮れません。
水分と塩分を補給しましょう!というのはこういったナトリウムとカリウムのバランスを保つのが狙いです。スポーツドリンクなどのミネラルが入った水分補給が苦手な方は、水分+塩飴や梅干し、漬物などを一緒に口にすると良いでしょう。
さらにここで、当院の患者さんが言うには、「私高血圧だから塩分は控えてるのよ~」という意見です。
確かにその理由もごもっともなんですが、高血圧というのはある程度コントロールすることができ、直ちに命に関わるものでもありません。
ですが、熱中症は最悪の場合「命を落とす」可能性があります。夏場の時期は高血圧の心配もしつつ、なにより熱中症予防を最優先に過ごしていただくと良いと思います。
さて、これまで熱中症について種類や予防方法を解説させて頂きました。
当院はスポーツしている方が多いため、これからの時期はケガと同じくらい「熱中症」に気をつけなければいけません。
ですが、熱中症は予防できます。知識をつけ、実行すれば防げます。
ぜひ熱中症に気をつけながら、大好きなスポーツを存分に楽しんでくださいね。
ご心配や不安があれば、お気軽にご相談ください。
佐倉市で足関節を捻挫してしまいお困りの方は、京成臼井駅最寄りの石本接骨院へ。
足関節捻挫はスポーツのケガでは知っている方も多く、日常でも遭遇された方もいらっしゃるのではないでしょうか。
全スポーツ障害の15%程度を占め、アメリカでは年間200万件発生したという報告もあるくらいです。
「たかが捻挫、されど捻挫」というように捻挫を軽視する親御さんや指導者もまだまだ多く、困っている患者さんをたくさん見てきました。 捻挫くらいと初期処置をしっかり行わないと、足関節の不安定性を残し、すべてのスポーツに長期間影響する後遺症を残します。
今回は足関節捻挫の基礎知識をはじめ、当院での処置やリハビリについてご紹介していきます。
1、足関節の構造
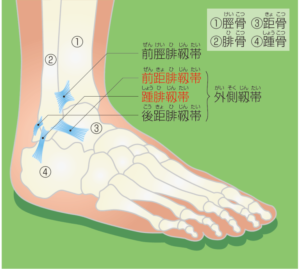
引用)足立慶友整形外科様より
捻挫とは靱帯を損傷した状態をいいます。 「足首を捻ってしまった」という患者さんの約8~9割が足首の外側の靱帯を損傷すると報告され、「前距腓靭帯」が最も多いとされています。 この靱帯は外くるぶしと距骨という足首の中の骨をつないでいる靱帯で、親指側の足裏が見えるように捻ってしまったときに損傷しやすい箇所です(内反捻挫)。
2、足関節捻挫の重症度
捻挫の重症度は教科書的にはⅠ~Ⅲ度といわれ、
Ⅰ度:靱帯を伸ばしてしまった状態
Ⅱ度:靱帯を部分的に断裂してしまった状態
Ⅲ度:靱帯が完全に断裂してしまった状態
このように分けられています。
しかし、この分類はレントゲンや触っただけでは判別が難しく、手術中の所見やMRIやエコーなど精密な検査を行わないと評価できません。
そこで当院ではエコー観察機器による所見に加えて、靱帯部分を押したとき(圧痛)に何か所痛みがあるか、という分類を用いて判断しています。
圧痛が1か所:Ⅰ度
圧痛が2か所:Ⅱ度
圧痛が3か所以上:Ⅲ度
基本的にⅠ度の損傷で痛みやその他の症状が比較的軽いのであればサポーターで十分対応可能です。
しかし、「捻挫は初めて」「痛みでうまく歩けない」「Ⅱ度以上の捻挫」の場合はサポーターの固定力では不十分で痛みが長期にわたる可能性がありますので、当院ではギプス固定の適応としています。
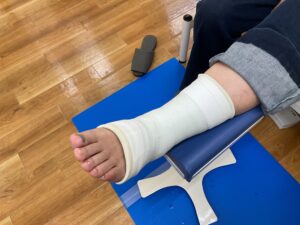
グラスファイバー製の軽量で頑丈なギプスですので、体重をかけて歩くことが可能です。 (骨折等の鑑別を十分にした上で)
足関節を一定の角度で固定することで損傷した靱帯に負荷をかけず、早期より積極的に体重をかけていくことで自然治癒力を最大限に高めることが出来ます。
捻挫の処置で「L字型の固定+松葉杖で3週間足着かないでね」という超安全な方針でも回復していきますが、体重を長期間かけないことで筋力低下や足底感覚の低下、バランス能力の低下、日常生活への支障などのデメリットがあります。
なぜなら痛みが引いたとしても、機能が低下していれば速やかに日常やスポーツ活動に復帰することが出来ません。痛みが取れた先のことを考えて初回の処置を施すことによって、その後の回復スピードを早めることが出来るのです。
もちろんギプス固定の適応かどうかを十分に判断、鑑別の上でご提案いたしますが、万が一ケガをしてしまって早く治したい、月末の大会に間に合わせたい、など差し迫ったケガの場合は当院での処置がお役にたてるかもしれません。すぐにご相談ください。
3、足関節捻挫のリハビリ
固定期間が終了し、無事にギプスを外すことが出来たら次はリハビリです。
ギプス固定を外した直後は再受傷を防ぐために簡易的なサポーターを着用してもらい、日常生活は普段どおり過ごしていただけます。
特にギプス固定という強固な固定をはずした直後は非常に「不安定感」を感じますので、最も再受傷するリスクが高い期間です。不要だと感じる方もいらっしゃいますが、安全面を考慮し、着用をお願いしております。
さらに捻挫によりバランス感覚や筋肉の機能低下などがみられます。リハビリをしないと「歩きにくい」「足首がカクっとなりやすい」「わずかな痛みがなかなか取れない」といった後遺症を残すことになりますのでチューブによる筋力強化や、バランスディスクによるバランス感覚向上など、スポーツ選手だけでなく一般の方にもリハビリを行います。
個人差はありますが、過去の経験から受傷から約1か月後にはほとんど痛みもなく治療も終了しているケースが多いです。
余談ですが、足関節捻挫をなんの治療もせずに放っておいたらどうなると思いますか?
足関節の構造はわかりやすいイメージでいうと「凸」と「凹」の関係にあり、それを周囲の靱帯によって補強しています。靱帯損傷によって補強が弱まることによって関節がぐらぐらしてしまい、お互いの骨同士が接触したり、均一に体重がかからなくなります。
それにより関節の表面を覆っている「軟骨」がすり減り、関節が変形してしまいます。こうなってしまった状態の足関節で痛みなどの症状を有していることを「変形性足関節症」といいます。
この状態になると痛みを改善させることが大変になり、最悪の場合、人工関節の手術が必要になります。
こうならないためにも「たかが捻挫」と侮らず、ちゃんとリハビリをした方が良いということですね。
足を捻ってしまい早く治したい、どこに行ったらいいかわからない、という場合はいち早く、佐倉市の石本接骨院にご相談ください。